
Беременной женщине не привыкать к сдаче уймы анализов. Но больше споров вызывает скрининг при беременности. В банке скрининга целый список непонятных замеров. Врачи говорят, что есть вероятность отклонений у ребенка и одновременно убеждают мамочку сохранять спокойствие, ведь тест может ошибаться. Возникает справедливый вопрос: зачем принимать во внимание результаты, которые часто оказываются ложными. Можно ли прочитать результаты скрининга самостоятельно. И когда действительно нужно быть готовой ко всему?
Показания и подготовка к скринингу
Скрининг является не обязательной процедурой. Однако согласно законодательству врачи обязаны рекомендовать всем будущим мамам пройти скрининг. В свою очередь, женщина имеет право отказаться. Особенно настойчиво врачи советуют проходить процедуру женщинам из группы риска:
- беременность в возрасте за 35;
- вирусные болезни на ранних сроках;
- вероятность наследственных болезней;
- родители являются родственниками;
- ранее имело место замирание плода или рождение мертвого ребенка, выкидыши и аборты;
- нездоровый образ жизни;
- употребление сильнодействующих препаратов.
Как готовиться к скринингу?

Скрининг на 12 неделе, при котором датчик УЗИ скользит по поверхности животика требует некоторых приготовлений. Исследование проводят на полный мочевой пузырь. Жидкость «подпирает» и буквально «выталкивает» матку. Специалист сможет лучше рассмотреть и измерить все показатели. То есть женщине следует выпить около 1,5л воды за час до посещения кабинета УЗИ. Исследования во втором триместр не требуют такой подготовки, поскольку матка значительно увеличится к тому времени.
Если будущая мама страдает чрезмерным газообразованием (метеоризмом), следует минимум за два дня до назначенной даты УЗИ пройти короткий курс специальных препаратов.
Трансвагинальное УЗИ является более точным. Особенно рекомендуется женщинам с лишним весом и жировыми складками на животе. Применяется на ранних сроках и требует только тщательной гигиены влагалища.
Анализ кровь забирается из вены на пустой желудок, в основном утром. От момента приема пищи до сдачи анализа должно пройти не менее 8 часов. Будущей маме разрешается только пить обычную воду.
Когда делают скрининг при беременности?
Первый проводят с 11-й по 14-ю неделю интересного положения. Но оптимальным периодом принято считать 12-13-ю неделю беременности. Для правильности результатов очень важна точность срока беременности, поскольку показатели с каждой неделей отличаются.
Результат УЗИ изучается вместе с показателями биохимического анализа крови мамы. Также принимаются во внимание индивидуальные особенности течения беременности и материнского организма. Благодаря специально разработанным программам рассчитывается вероятность отклонений и аномалий развития будущего ребенка.
Важно! Ошибка при постановке срока беременности ведет к значительным погрешностям результатов скрининга.
На основании первого скрининга не ставится окончательный диагноз. Результаты исследования определяют риски с некоторой долей вероятности. Следующим шагом должны стать дополнительные тесты и анализы.
Внешние характеристики
Копчико-теменной размер определяет степень развития будущего непоседы в целом. Замеряется длина тела плода от копчика до темечка.
|
Срок в неделях |
Среднее значение, мм | Допустимые границы, мм |
|
10 |
31 |
24-38 |
|
11 |
42 |
34-50 |
|
12 |
51 |
42-59 |
|
13 |
63 |
51-75 |
|
14 |
76 |
63-89 |
Отклонение от указанных норм:
- КТР выше нормы говорит о крупном малыше;
- замедленное развитие плода из-за гормональных сбоев, инфицирования мамы или плода, хронических заболеваний мамы отображает КТР ниже нормы;
- если сердечные сокращения не прослушиваются и КТР ниже необходимых показателей, то диагностируется внутриутробная гибель ребенка.
Жизнедеятельность будущего малыша определяется частотой сердечных сокращений ЧСС и движением.
На этом сроке движения малыша незначительны и больше похожи на проявления рефлексов. Показатель двигательной активности не имеет особой ценности и в бланке скрининга записывается как «определяется».
Таким образом ЧСС является основным показателем жизнедеятельности малыша. Нормальной ЧСС считается 170-190 ударов в минуту в 9/10недель, а начиная с 11й недели до родов — 140-160.
Отклонения такого рода не стоит игнорировать. Обычно назначается дополнительная диагностика и соответствующая терапия.
Параметры шейной складки
Под термином «толщина воротничкового пространства» имеется ввиду расстояние между мягкими тканями шейного отдела позвоночника и внутренним слоем кожи. В воротничковой зоне скапливается жидкость, и по ее объему врачи могут сделать определенные выводы.
Важно! Измерять показатели ТВП до 10й недели нецелесообразно, поскольку плод слишком маленький. После 14й недели формируется лимфатическая система, в результате чего избыточная жидкость поглощается, в том числе из воротничковой зоны. Замеры ТВП также будут ошибочны.
Положение головы во время УЗИ может повлиять на результаты замеров. Повернутая в сторону или согнутая головка плода искажает действительный размер ТВП.
Существует вероятность ошибки, когда специалист принимает стенку оболочки, пуповинные петли или амниотические воды за рубеж воротничковой складки. Прежде чем проводить замеры, специалист должен отличить стенку околоплодной оболочки во время движения плода и пуповину по пульсации крови.
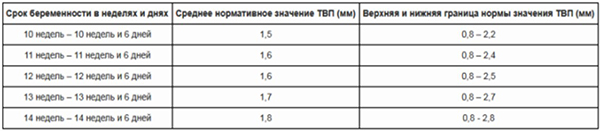
Согласно первому скринингу, здоровый малыш имеет воротниковую складку до 3мм, если УЗИ проводится на поверхности животика. Для вагинального УЗИ норма составляет не более 2,5мм. Отклонение показывает высокую вероятность хромосомных патологий (Дауна, Патау, Тернера, Эдвардса) у будущего малыша. Аномальная величина воротничковой складки является индикатором и других отклонений. Более точные результаты предоставит второй скрининг. Чем больше показатель ТВП, тем выше риск.
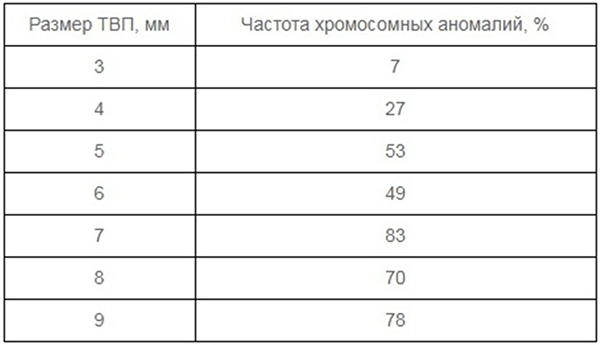
Следует заметить, что отклонение такого рода нужно рассматривать в комплексе. Так как при хороших анализах крови и нормальных показателях других замеров считается, что отклонения маловероятны.
О чем расскажет носовая косточка
Важно определить наличие или отсутствие носовой косточки, то есть визуализация или видимость. Поскольку активный рост припадает на второй триместр. Хотя некоторые специалисты настаивают на важности не только визуализации, но и замеров длинны кости несмотря на сроки проведения. Считается, что окостенение носовой косточки у детей с синдромом Дауна происходит намного позже. В медицине такое отклонение называют «гиперплазией».
Кроме носовой косточки на мониторе должны хорошо просматриваться:
- кости черепа;
- позвоночник;
- кости рук и ног;
- мочевой пузырь;
- брюшная стенка.
Учитывая спорность ситуации, данный показатель считается дополнительным. Измерение носовой косточки является одним из самых сложных для многих специалистов.
Маленькая носовая косточка может свидетельствовать и о том, что у новорожденного ребенка в будущем будет курносый короткий носик.
Размер головы плода

В протоколе исследования обозначается как БПР. За аббревиатурой скрывается сложный термин — бипаритальный размер. Измеряется расстояние от виска до виска. По результатам врачи судят о развитии головного мозга.

Отклонения БПР от указанной нормы:
- при равномерном отклонении остальных показателей в сторону увеличения на 1-2 недели, увеличенный БПР говорит о крупном малыше;
- плод может развиваться скачками, при хороших результатах других замеров через пару недель показатели выравниваются;
- кроме особенностей развития существует и угроза мозговой грыжи или опухоли, такая патология не оставляет ребенку шансов;
- водянка мозга, как результат тяжелых инфекция у будущей мамы, проявляется значительным БПР, беременность сохраняют если лечение антибиотиками дало хороший результат;
- БПР меньше нормы может указывать на отставание развития головного мозга или отсутствие некоторых фрагментов.
Другие показатели
Первый скрининг позволяет исследовать желточный мешок. Временный орган, который заменяет печень и кровеносную систему, является источником специальных белков до шестой недели и выполняет ряд других функций до 12-13й недели внутриутробного развития. По мере развития печени и других органов, временный орган уменьшается и исчезает. Если 6-10 недель диаметр составляет не более 6мм, то к 14й недели орган не визуализируется вовсе.
Важно! Нормальный диаметр желтого мешочка на 8/10 неделе составляет от 2мм до 6-7мм.
Отклонения показателей:
- отклонения в сторону меньшего говорит о неразвивающейся беременности;
- дефицит прогестерона замедляет рост желтого мешочка, обычно назначается гормональные препараты Дюфастон или Утрожестан;
- увеличенный желтый мешок является симптомом патологии.
Хорион — ворсистая оболочка зародыша, ворсинки проникают в стенки матки, надежно удерживают зародыш.
Важно определить положение хориона. Ситуацию, когда хорион находится в зоне, где матка переходит в шейку или на стенке вблизи зева на расстоянии 20-30мм в медицинских кругах именуют как предлежащие хориона.
Иногда такой диагноз переходит в предлежащие плаценты, но обычно со временем хорион перемещается выше и надежно закрепляется.
Предлежащие хориона означает повышенный рис самопроизвольного выкидыша. Будущей маме прописывается строгий постельный режим и покой.
Рекомендуется время от времени подкладывать под ноги подушки на 15 минут так, чтобы ножки были выше уровня позвоночника. Такая процедура поможет избежать отеков и боли в спине.
Амнион — водная оболочка или околоплодные воды. Отклонение показателей в большую (многоводье) и меньшую (маловодье) сторону чревато рядом негативных последствий и требует определенного лечения.
Важно! На 13-14 неделе объем амниотической жидкости должен составлять приблизительно 100мл.
Также оценивается состояние матки и шейки матки. До родов матка должна находится не в тонусе. Повышенный тонус требует особого внимания, поскольку повышает риск преждевременных родов или выкидыша. А также может быть кратковременным явлением из-за волнения беременной во время сдачи всех анализов и прохождения необходимых процедур.
Шейка матки в норме должна быть закрыта. Длина у первородящих мамочек составляет 30-40мм, у повторно родящих 25-40мм. Укороченная шейка свидетельствует о риске преждевременных родов.
Как понимать результаты анализа крови

Исследование строится на концентрации в крови будущей мамы двух компонентов:
- PAPP-A;
- свободный b-ХГЧ.
Важно! Биохимический анализ и УЗИ должны осуществляется с интервалом не более 3 суток.
Свободный b-ХГЧ — уникальный гормон, который вырабатывается только при беременности и отвечает за ее развитие. С момент зачатия концентрация гормона растет ударными темпами. Перечисленные особенности позволили создать экспресс-тест на беременность, благодаря которому современные женщины уже на 6-11 день могут узнать о будущем ребеночке. Нормы приведены в таблице.
| Срок по неделям | Норма, нг/мл |
| 10 | 25,9-181,5 |
| 11 | 17,5-130,3 |
| 12 | 13,5-128,4 |
| 13 | 14,3-114,6 |
| 14 | 8,9-79,3 |
B-ХГЧ повышен:
вероятность синдрома Дауна, если показатель превышает нормальный в два раза;
- пузырный занос — рост оболочки плода без эмбриона или с некоторыми фрагментами в результате оплодотворения дефектной яйцеклетки, что сопровождается большим количеством хромосом и высоким уровнем ХГЧ;
- сахарный диабет у будущей мамочки;
- два плода и более, показатель буде выше во столько раз, сколько детей вынашивает женщина;
- гестоз — повышенное артериальное давление, которое сопровождается отеками и наличием белка в анализе моче;
- аномалии развития будущего малыша.
B-ХГЧ понижен:
- вероятность синдромов Патау/Эдвардса;
- плацентарная недостаточность — снижается способность плаценты снабжать малыша нужными веществами и кислородом, ведет к малому весу, кислородному голоданию и остановке развития;
- угроза выкидыша.
PAPP-A — количество вырабатываемого белка А, стимулирует созревание и работу плаценты, также от концентрации PAPP-A зависит иммунный ответ материнского организма.
| Срок по неделям | Норма, мЕд/л |
| 10-11 | 0,46-3,73 |
| 11-12 | 0,79-4,75 |
| 12-13 | 1,03-6,01 |
| 13-14 | 1,47-8,54 |
Низкий PAPP-A:
- синдром Дауна, Карнелии де Ланге, Эдвардса, Патау;
- самопроизвольное прерывание беременности;
- преэклампсия;
- гипотрофия или замирание плода;
- фетоплацентарная недостаточность.
Высокий PAPP-A:
- в утробе развиваются два и больше малышей;
- крупный ребенок, и как результат повышенная масса плаценты;
- низко расположенная плацента.
Важно умение специалистов видеть общую картину, а не отдельные отклонения. Например, если оба показателя ниже нормы, то существенный риск синдрома Патау или Эдвардса, а при сочетании низкий PAPP-A и высокий бета-ХГЧ — синдром Дауна.
Как быть, если показатели не в норме?
Расшифровка результатов скрининга определяет дальнейшие действия будущей мамы. Беременную женщину с негативными показателями направляют на прием к генетику. Часто в таких ситуациях специалисты рекомендуют пройти обследование инвазивными методами.
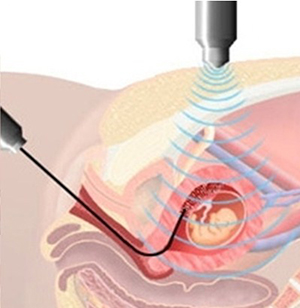
Термин «инвазивный» означает — вторжение, внедрение, проникновение чего-либо в определенное пространство. В данном случае инструменты проникают внутрь оболочки для забора материала, который будет исследоваться.
Во сколько недель допускается такая поцедура? В интересном положении на сроке 9,5-12 недель самым подходящим способом проверить «догадки» скрининга является биопсия хориона. Проводится исследование ворсинок хориона, поскольку его клетки имеют такой же генетический набор, как и сам малыш.
Процедура может проводится с помощью длинной иглы, которая вводится в матку через стенку животика. Проводится под контролем УЗИ. Сначала находится безопасное место для забора биоматериала, а затем берется частичка хориона.
Важно! В 90% случаев биопсия хориона опровергла вердикт скрининга о каком-либо синдроме, то есть ребенок здоров.
Также процедура может проводится и другим путем, через шейку матки. Специальные щипцы или катетер вводится в матку через влагалище под контролем УЗИ. Способ определяется расположением хориона. Основные преимущества биопсии:
- оперативность — результат получают через 2-4 дня;
- диагностика проводится на раннем строке;
- достоверность результатов составляет 99%.
Так как диагностика сопряжена с определенным травматизмом, то существует ряд возможных осложнений:
- внезапное прерывание беременности, случается в одном случае из 100;
- внутриутробное инфицирование крохи;
- кровотечения;
- высокая стоимость;
- неприятные ощущения во время процедуры и после.
Хотя перед диагностикой место прокола обезболивают, женщина может почувствовать дискомфорт или боль внизу живота, которая может сохранятся некоторое время. Беременной прописываю препараты, чтобы свести к минимуму повышенный тонус матки, который нередко сопровождает данную процедуру.
При желании каждая женщина может пройти такое исследование, но чаще всего на биопсию направляют беременных из группы риска. Когда риск родить больного ребенка преобладает над возможными осложнениями течения беременности. Перечень указан в пункте «Показания и подготовка к скринингу».
Важно! Биопсия хориона не дает возможность диагностировать расщепление позвоночника или неправильное строение нервной трубки. Врачи рекомендуют дополнительно сдать кровь для выявления этих патологий.
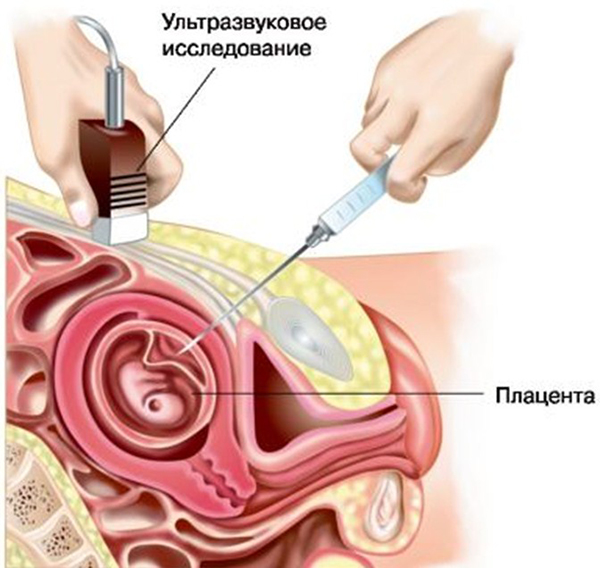
На сегодняшний день ученые работают над точностью теста и побочными эффектами. По результатам анализа, будущие родители могут приготовить все необходимое для рождения нездорового малыша и лечения или принять решение о прерывании беременности.
Важно! Биопсия хориона точно определяет пол будущего ребеночка.
После процедуры беременная мамочка еще несколько часов находится под наблюдением врачей. Затем ее отпускают домой. Когда действие обезболивающего закончится, могут возникнуть спазмы живота отдающие в ногу и кровянистые выделения. Это естественные побочные эффекты.
Сильные боли и кровотечение требуют пристального внимания врача, поскольку могут оказаться результатом инфекций. Следует особенно внимательно относиться к себе в период 1-7суток после биопсии. Вероятность такой реакции организма составляет 1%. Также врачи рекомендуют щадящий домашний режим без физических нагрузок.
Если указанные сроки были упущены, следует подобрать другой метод диагностики. В период с 14-й по 16-ю неделю проводят биопсию клеток плаценты — плацентогенез или амниоцентез. По порядку проведения забора анализа обе процедуры похожи.
Когда нужно делать следующий скрининг?
Если результаты предыдущих тестов внушают опасения, то беременную направляют на 2 скрининг. В исключительных случаях, если беременность находится под угрозой.
Скрининг делают с 16-й по 20-ю неделю.
Важно! Если результаты первых исследований показывают норму, то второй скрининг делать необязательно. Достаточно планового УЗИ и обычных анализов.
На этом этапе с помощью УЗД анализируется строение скелета малыша.
| Наименование | Сроки в неделях | |||||
| 16 | 17 | 18 | 19 | 20 | ||
| Длина бедренной кости (мм) | ДБК | 13-23 | 16-28 | 18-32 | 21-35 | 23-38 |
| Длина плечевой кости (мм) | ДПК | 13-23 | 16-27 | 19-31 | 21-34 | 24-36 |
| Бипаритарный размер головы (мм) | БПР | 26-37 | 29-43 | 32-47 | 36-52 | 39-56 |
| Лобно-затылочный размер (мм) | ЛЗР | 32-49 | 38-58 | 43-64 | 48-70 | 53-75 |
| Длин костей голени или большой берцовой кости (мм) | ДКГ или ДБб | 11-21 | 14-25 | 16-28 | 19-31 | 21-34 |
| Длина костей предплечья (мм) | ДКП | 12-28 | 15-21 | 17-23 | 20-26 | 22-29 |
| Длина кости носа (мм) | 3,6-7,2 | 5,2-8 | 5,7-8,3 | |||
| Окружность животика (см) | ОЖ | 0,88-1,16 | 0,93-1,31 | 1,04-1,44 | 1,14-1,54 | 1,24-1,64 |
| Окружность головки (см) | ОГ | 1,12-136 | 1,21-149 | 1,31-161 | 1,42-174 | 1,54-186 |
| Строение мозга | ||||||
| Мозжечок (мм) | 12-16 | 14-18 | 15-19 | 16-20 | 18-22 | |
| Большая цистерна (мм) | Не более 10-11 | |||||
| Боковые желудочки (мм) | ||||||
Также уделяется внимание правильному развитию и функционированию внутренних органов. Если нет видимых патологий, то в протоколе будет стоять отметка «норма».
 Будет указано положение ребеночка, а также характеристики уровня амниотических вод, пуповины и плаценты.
Будет указано положение ребеночка, а также характеристики уровня амниотических вод, пуповины и плаценты.
Самое выгодное место расположение плаценты задняя стенка матки из-за хорошего кровообращения. Прикрепление может указываться конкретнее: справа, слева. Ближе ко дну также хорошее кровообращение.
Передняя стенка матки с ростом крохи и его двигательной активности растягивается, по этому неподходящая для крепления плаценты. Чаще всего приводит к предлежанию плаценты. Но такая ситуация не считается патологией. Врач откорректирует уход за беременной и выберет подходящий способ родоразрешения. До 30-й недели развития плода структура плаценты должна оставаться однородной.
МВП — расширение межворсинчастого пространства и другие отклонения в структуре плаценты усложняют снабжение ребеночка кислородом. При своевременном лечении ребенок рождается здоровым.
Важно! Степень зрелости плаценты до тридцатой недели должна оставаться нулевой.
ИАЖ (индекс амниотической жидкости) — показатель количества околоплодных вод.
| Срок в неделях | Норма, мм |
| 16 | 73-201 |
| 17 | 77-211 |
| 18 | 80-220 |
| 19 | 83-225 |
| 20 | 86-230 |
Существует понятие «умеренное» и «выраженное». Если отклонение от указанных норм незначительно, а показатели развития малыша и самочувствие мамы положительные, то никаких угроз нет. Обычно врачи рекомендуют соответствующие диеты, минимум физической нагрузки и могут назначаться витамины. Например, при умеренном маловодье обязательно принимают витамин E. Значительное отклонение требует серьезного лечения.
Пуповина должна иметь 3 сосуда. Отсутствие одного или двух сосудов существенно затрудняет развитие ребеночка. Такие дети рождаются с небольшим весом. В будущем ребенок часто болеет. Но при отсутствии врожденных аномалий, правильном уходе и питании после года вес налаживается.
Визуализация должна обозначаться как «удовлетворительная». Возможные причины плохой видимости:
- подвижность или неудобное положение ребеночка;
- отеки;
- лишний вес мамочки — будет указана причина ПЖК;
- гипертонус матки.
«Тройной тест»- биохимический анализ крови
Скрининг основан на определении концентрации двух гормонов и белка:
- b-ХГЧ;
- АФП — белок вырабатывается печенью и ЖКТ малыша с 5-й недели внутриутробного развития;
- Свободный эстриол — гормон беременности, индикатор развития плаценты.
| Название | Нормы по неделям беременности | ||||
| 16 | 17 | 18 | 19 | 20 | |
| b-ХГЧ, нг/мл | 4,67-50 | 3,33-42,8 | 3,84-33,3 | 6,77 | 5,28 |
| Альфа-фетопротеин/ АФП, Ед/мл | 15-95 | 27-125 | |||
| Свободный эстриол, г/мл | 1,17-5,55 | 2,43-11,21 | 3,8-10 | ||
Повышенное содержание эстриола свидетельствует о крупном малыше или многоплодной беременности. Критическим считается уровень эстриола ниже 60% от нормы. Низкий уровень показывает отклонения в развития плода разной тяжести.
Важно! Лечение антибиотиками также может снизить уровень эстродиола.
АФП поступает в кровь беременной через плаценту и околоплодные воды. Концентрация начинает расти с 10-й недели. Низкий уровень говорит о патологиях развития. Допускается незначительное отклонение, вследствие неправильно поставленного срока.
Третий скрининг
Заключающим является 3 скрининг при беременности на сроке 30-34 недели. Измеряются те же параметры роста малыша и состояние околоплодных оболочек.
| Наименование | Сроки в неделях | |||||
| 30 | 31 | 32 | 33 | 34 | ||
| Длина бедренной кости (мм) | ДБК | 47-63 | 50-66 | 52-68 | 54-69 | 57-71 |
| Длина плечевой кости (мм) | ДПК | 44-56 | 46-58 | 47-60 | 49-61 | 51-63 |
| Бипаритарный размер головы (мм) | БПР | 67-83 | 69-85 | 72-87 | 74-89 | 76-91 |
| Лобно-затылочный размер (мм) | ЛЗР | 88-108 | 90-110 | 93-113 | 96-115 | 99-117 |
| Длина костей голени или большой берцовой кости (мм) | ДКГ или ДБб | 42-55 | 43-56 | 45-58 | 47-60 | 48-61 |
| Длина костей предплечья (мм) | ДКП | 42-50 | 44-52 | 45-53 | 46-54 | 48-56 |
| Окружность животика (см) | ОЖ | 2,38-2,90 | 2,47-3,01 | 2,28-3,14 | 2,67-3,25 | 2,76-3,36 |
| Окружность головки (см) | ОГ | 2,65-3,05 | 2,73-3,15 | 2,83-3,25 | 2,89-3,33 | 2,95-3,39 |
| Толщина плаценты, мм | 23,9 — 39,5 | 24,6 — 40,6 | 25,30-41,6 | 26-42,7 | 26,8 — 43,8 | |
| ИАЖ (околоплодные воды), мм | 82-258 | 79-263 | 77-269 | 74-274 | 72-278 | |
Будущие мамочки могут столкнуться с термином «гипоплазия плаценты» — истончение плаценты. Обычно наблюдается у худеньких, а также может быть вызвана перенесенными инфекциями. В таком случае назначается поддерживающая терапия.
Важно! С 30 по 35 неделю плацента должна быть первой степени зрелости.
Большую опасность несет утолщение плаценты. В результате плацента стареет, плохо выполняет свои функции.

Безусловно, возможность получать подробные данные о развитии малыша — огромный плюс. Но какие бы не были сроки скринингов во время беременности результат очень сильно зависит от компетентности врачей и ряда сопутствующих фактов.
Неудовлетворительный результат держит беременную постоянно в нервном напряжении, толкает на рискованные анализы или даже на аборт. Многие мамы советуют не отчаиваться и не поступать сгоряча. Известны тысячи примеров, когда при неутешительном скрининге рождались здоровые дети.






Комментарии (0)